Период беременности является непросты для организма женщины, ведь основная задача защитных механизмов – выносить беременность. Основная нагрузка падает на шейку матки: она удерживает плод в матке до самых родов. Однако у некоторых будущих мамочек может возникнуть несостоятельность шейки матки. Что это такое и как избежать подобного состояния?
Истмико-цервикальная недостаточность: причины возникновения
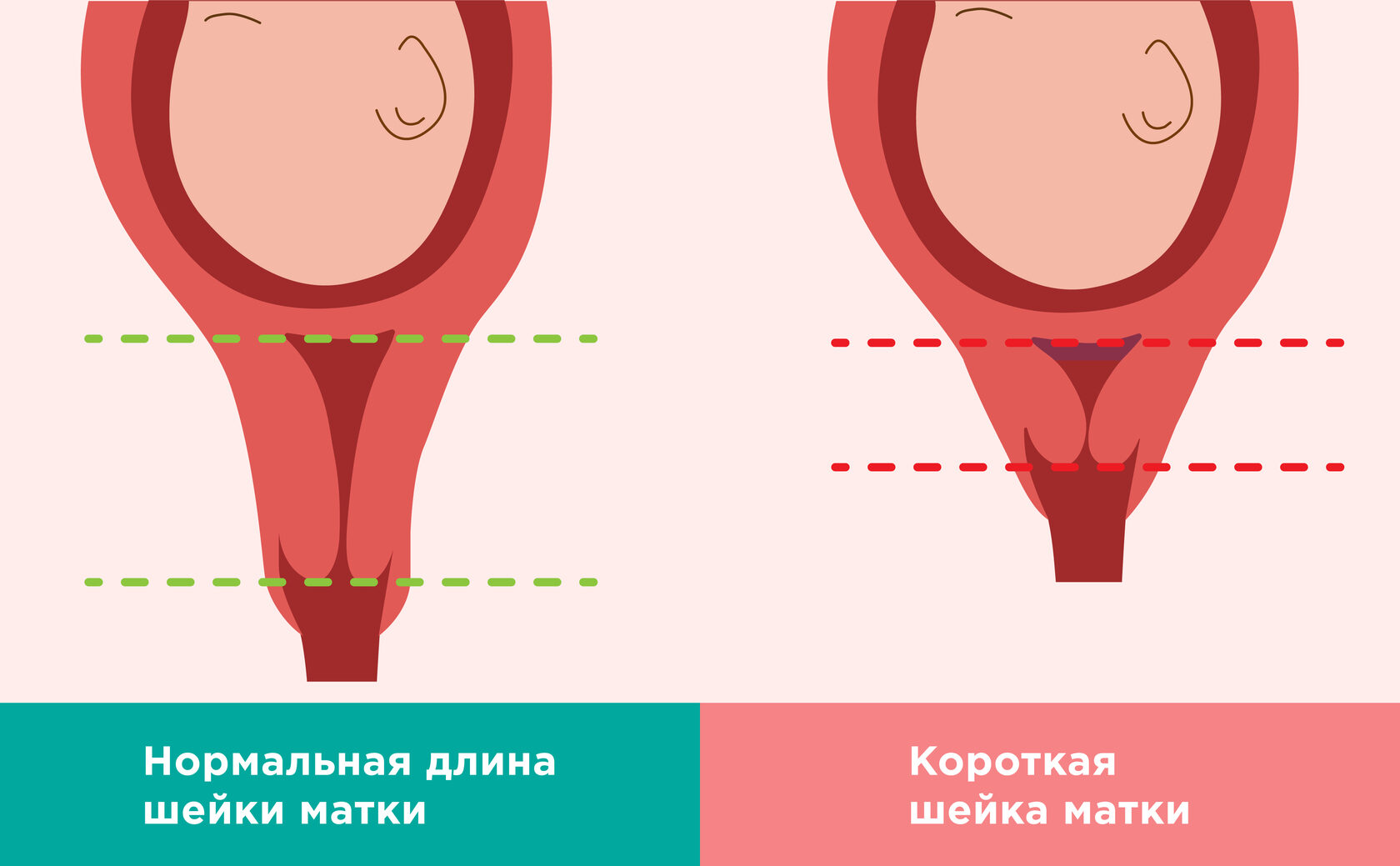
Несостоятельность шейки, так называемая истмико-цервикальная недостаточность (ИЦН), является самой частой причиной поздних выкидышей и преждевременных родов. Частота ИЦН при невынашивании беременности составляет 15-42%.
При ИЦН отмечается расширение цервикального канала, сглаживание шейки матки и, как следствие, повторяющиеся выкидыши во втором или в начале третьего триместра беременности, сопровождающиеся разрывом плодных оболочек или пролабированием (выбуханием) плодного пузыря во влагалище.
Несостоятельность шейки матки может развиться после:
- предшествующих преждевременных, быстрых или стремительных родов;
- рождения крупного плода весом более 4 кг;
- использования акушерских щипцов или вакуума, разрывов шейки матки во время предыдущих родов;
- ранее произведенных операций на шейке матки (конизации, ампутации) или внутриматочных вмешательств (аборта, выскабливания, гистерорезекции);
- воспалительных и инфекционных процессов женских половых органов.
К несостоятельности шейки матки приводят:
- врожденные пороки развития женских половых органов (гипоплазия шейки матки, генитальный инфантилизм и пр.);
- генные дефекте, наличие которых вызывает нарушение синтеза соединительной ткани шейки матки (коллагенопатии) и преждевременное ее созревание (синдром Альпорта, синдром Элерса-Данлоса, синдром Марфана и пр.);
- снижение функции яичников или гиперандрогения (повышенное содержание мужских половых гормонов);
- многоплодная беременность, многоводие, крупный плод, предлежание плаценты или низкое ее расположение.
ИЦН: диагностика во время беременности
Несостоятельность шейки матки во время беременности может не вызывать никаких жалоб. Однако при прогрессировании ИЦН появляются:
- дискомфорт внизу живота,
- чувство давления,
- водянистые выделения из влагалища,
- ощущение мягкого инородного тела во влагалище,
- частое мочеиспускание,
которые нередко являются предвестниками разрыва плодных оболочек.
При гинекологическом исследовании врач может увидеть некоторые признаки ИЦН: безболезненное сглаживание и раскрытие шейки матки; изменение ее длины и консистенции; расширение цервикального канала; пролабирование плодного пузыря.
Диагностика ИЦН базируется на данных УЗИ. Если вы в группе риска, то вам следует проходить УЗИ на предмет выявления несостоятельности шейки: первое – в сроке 14-18 недель, повторное – в сроке 19-24 недели.
УЗ-маркерами несостоятельности шейки матки являются:
- длина шейки матки менее 2-3 см;
- ширина цервикального канала более 1 см;
- отношение длины шейки матки к ее диаметру на уровне внутреннего зева менее 1,16;
- пролабирование плодного пузыря с деформацией внутреннего зева (отверстие, соединяющее цервикальный канал и полость матки) V и U-образной формы.
Особого наблюдения требуют женщины, перенесшие ЭКО и вынашивающие многоплодную беременность. Отличительной особенностью состояния шейки матки при многоплодии является ее более быстрое укорочение после 24 недель (около 0,6 мм в неделю) по сравнению с одноплодной беременностью (1,4 мм в неделю).
ИЦН: наложение швов (серкляж)
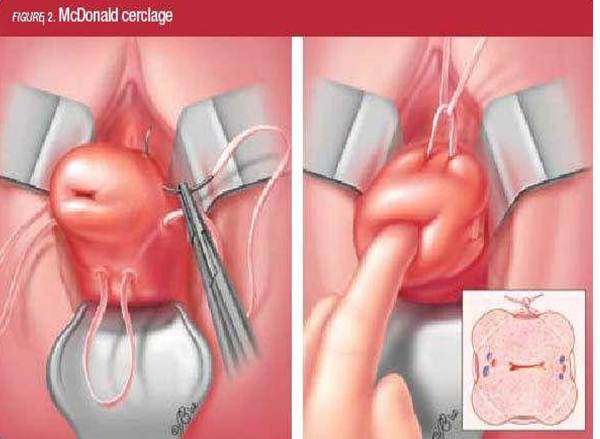 При выявлении признаков ИЦН по данным УЗИ во время беременности проводят хирургическую коррекцию шейки матки в сроки от 13 до 24 недель беременности. При этом накладывается циркулярный шов мерселеновой лентой – серкляж. В качестве анестезиологического пособия используется спинальная анестезия.
При выявлении признаков ИЦН по данным УЗИ во время беременности проводят хирургическую коррекцию шейки матки в сроки от 13 до 24 недель беременности. При этом накладывается циркулярный шов мерселеновой лентой – серкляж. В качестве анестезиологического пособия используется спинальная анестезия.
Наиболее часто серкляж осуществляют через влагалище. Этот доступ используют отечественные акушеры. За рубежом в последнее время все чаще предпочитают лапароскопию, то есть накладывают шов на шейку матки через «три дырочки» в животе, что позволяет сделать это максимально близко к внутреннему зеву.
Показанием к проведению лапароскопического серкляжа является: неэффективность швов, наложенных ранее через влагалище; практически полное отсутствие шейки матки вследствие произведенного на ней в прошлом вмешательства по поводу новообразования.
Следует помнить, что при пролабировании плодного пузыря наложение швов на шейку матки нежелательно и возможно лишь при отсутствии инфекционного процесса.
Наложение швов на шейку матки, как любое оперативное вмешательство, может сопровождаться развитием ряда осложнений: воспалительных процессов; прорезыванием швов; разрывом шейки матки, плодного пузыря, матки; преэклампсией. К счастью, эти осложнения случаются крайне редко! Для того чтобы предотвратить их возникновение, необходимо регулярное наблюдение после вмешательства, включающее УЗИ и контрольные мазки на флору.
Если срок беременности превышает 24 недели, можно использовать другой метод лечения ИЦН альтернативный хирургическому. О нем мы сейчас и поговорим.
Разгружающий пессарий
 В этом разделе речь пойдет об акушерском разгружающем пессарии. Сегодня применяется несколько его разновидностей – от обычного широкого кольца до плоской структуры в виде розетки сложной формы, учитывающей анатомические соотношения соседних органов: мочеиспускательного канала и прямой кишки.
В этом разделе речь пойдет об акушерском разгружающем пессарии. Сегодня применяется несколько его разновидностей – от обычного широкого кольца до плоской структуры в виде розетки сложной формы, учитывающей анатомические соотношения соседних органов: мочеиспускательного канала и прямой кишки.
Воздействие пессария приводит к замыканию и фиксации шейки матки, перераспределению давления плодного яйца, поддержанию мышц тазового дна и беременной матки.
При ношении акушерского пессария снижается давление плода на шейку и улучшается настроение будущей мамочки, что уменьшает угрозу преждевременных родов.
К преимуществам пессария перед хирургическим методом лечения ИЦН я бы отнесла:
- простоту и безопасность использования;
- применение как в условиях стационара, так и амбулаторно;
- возможность установки в сроки, превышающие 24-25 недель беременности (до 33 недели);
- отсутствие необходимости в обезболивании.
Не следует использовать пессарий при выраженной ИЦН и пролабировании плодного пузыря; воспалительных заболеваниях влагалища, шейки матки, наружных половых органов (требуется предварительная санация с последующим бактериологическим контролем); а также при постоянных кровяных выделениях.
Удалять пессарий необходимо в конце беременности, чаще по достижению 37 недели. Предпочтительно это проводить в условиях роддома, так как процедура снятия потенциально может стимулировать начало родов.
Причиной досрочного извлечения пессария может послужить: преждевременное излитие околоплодных вод; развитие регулярной родовой деятельности; подозрение на отслойку или предлежание плаценты.
На долю будущей мамочки, страдающей истмико-цервикальной недостаточностью выпадает много трудностей. Ей стоит запастись терпением, ведь «на карту» поставлено самое дорогое – долгожданная беременность! Верьте в лучшее!
Всегда с вами, Панкова Ольга

Если у Вас есть вопросы, Вы можете задать их мне ЛИЧНО во время дистанционной консультации.
Подписаться на e-mail рассылку