В последние годы тема многоплодия приобрела особую значимость в связи с широким внедрением в практику экстракорпорального оплодотворения (ЭКО). Другой причиной повышенного внимания акушеров-гинекологов к этой проблеме является высокий риск осложнений беременности и родов при многоплодии. Поговорим о том, что должна знать женщина, вынашивающая двойню или тройню, и как ей следует наблюдаться.
Многоплодная беременность и хориальность
В настоящее время установлено, что на исход многоплодной беременности влияет, в первую очередь, хориальность – соответствие количества плацент числу плодов. Неблагоприятным является так называемый монохориальный (МХ) тип плацентации, при котором имеется одна плацента на двоих (однояйцевая двойня).
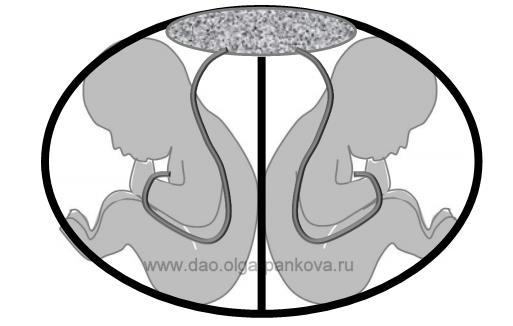
Формирование МХ плацентации отмечается в том случае, если на 4-8 день после оплодотворения одна бластоциста (зародыш) делится на две. Однояйцевые близнецы в этом случае будут иметь общую плаценту, но два отдельных амниотических пузыря.
Если деление зародыша произошло сразу после зачатия (на 0-4 сутки) или после ЭКО, то может возникнуть бихориальная (БХ) двойня. При этом близнецы тоже считаются однояйцевыми, ведь они произошли от одной яйцеклетки. Жить малыши будут в разных «домиках» (амниотических мешках) и, самое главное, иметь отдельные плаценты. Наличие двух плацент у близнецов по сравнению с одной является более благоприятным для течения и исхода беременности, поскольку в 3-4 раза реже приводит к гибели плода/плодов.
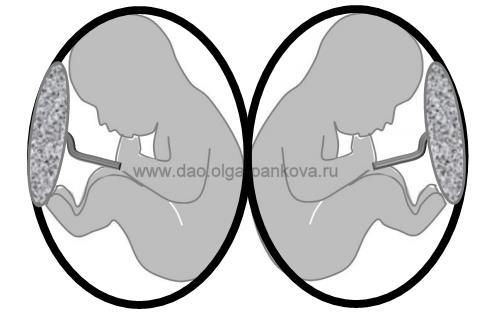
Бихориальная диамниотическая двойня может возникнуть также в том случае, если были оплодотворены одновременно две яйцеклетки, например, во время ЭКО. При этом у эмбрионов будет две плаценты и два амниотических мешочка (двуяйцевые близнецы). Такие малыши могут иметь разный пол и даже неодинаковую внешность.
Многоплодная беременность: одна плацента на всех
Из-за нехватки питательных веществ и кислорода при многоплодии эмбрионы страдают, один из них или даже все могут погибнуть. Это возможно на любом сроке. В I-м триместре гибель одного из плодов чаще всего не оказывает никаких отрицательных последствий на развитие второго. Однако в четверти случаев может произойти выкидыш.
Как мы уже сказали, при МХ двойне имеется одна на двоих плацента. При этом сосуды, снабжающие кровью эмбрионы, соединяются друг с другом (анастомозируют). Перераспределение крови может происходить неравномерно. В результате один плод отдает кровь (донор), другой – принимает (реципиент). Так развивается синдром фето-фетальной гемотрансфузии (СФФГ).
При СФФГ у плода-реципиента возникает многоводие, водянка и сердечная недостаточность; у донора – маловодие и гипоксия (недостаток кислорода). Помимо развития СФФР, при наличии одной плаценты на двоих достаточно часто отмечается синдром задержки роста (СЗР) плода/плодов.
СФФГ и СЗР являются основными причинами поздней внутриутробной гибели плода/плодов во II и III триместрах. При монохориальной плацентации этот риск в 2 раза выше, чем при бихориальной. После гибели одного из плодов во II–III триместрах плацента погибшего плода начинает выделять провоспалитенльные вещества (цитокины и простагландины), которые стимулируют сокращения матки и провоцируют прерывание беременности.

УЗИ при многоплодной беременности
Беременные с многоплодием требуют тщательного наблюдения с ранних сроков гестации. Первое УЗИ проводится на 11-14 неделе. Для уточнения типа плацентации измеряется толщина перегородки между плодами. Возможности УЗ-диагностики хориальности после 15 недель, к сожалению, снижаются.
УЗИ, выполненное в I триместре, позволяет выявить маркеры хромосомной патологии плода (например, синдрома Дауна), в первую очередь, воротниковый отек, который у каждой четвертой при монохориальной двойне является также прогностическим признаком тяжелей степени СФФГ.
Во II триместре данные УЗИ позволяют оценить количество околоплодных вод в амниотической полости каждого малыша. Выраженная разница между двумя плодами по количеству вод является важным признаком СФФГ. Диагноз многоводия при этом у реципиента устанавливается, если в 16-18 недель обьем вод превышает 6 см; в 18-20 – 8 см; на сроках более 20 недель – свыше 10 см. Маловодие диагностируют у донора, если объем вод – менее 2 см. Для выявления СФФГ также используют другие УЗ-критерии: увеличение мочевого пузыря либо невозможность его визуализации, отсутствие двигательной активности у плода-донора.
Измерение размеров плода (фетометрия) проводится в 16-19, 20-23, 24-26, 27-29, 30-32, 33-35, 36-38 недель гестации. Отставание одного из плодов в развитии оценивается по отношению разницы между весом большего и меньшего плода к массе большего. Если оно превышает 25%, это говорит о неравномерном росте плодов и требует особого наблюдения.
Важной частью УЗ-мониторинга за состоянием беременной с многоплодием является оценка состоятельности шейки матки, которую проводят, начиная с 22-23 недели. Отличительной особенностью является более быстрое укорочение шейки матки после 24 недель (около 0,6 мм в неделю) при многоплодии по сравнению с одноплодной беременностью (1,4 мм в неделю).
Правильное питание при многоплодной беременности
Каждой беременной с многоплодием необходимо полноценно и рационально питаться, потребляя не менее 3500 ккал в сутки. Общая прибавка массы тела за всю беременность должна составлять около 18–20 кг. При этом особенно важна прибавка массы тела в первой половине беременности (не менее 10 кг) для обеспечения физиологического роста плодов. В противном случае неизбежны осложнения – гипотрофия и задержка развития плода.
Также, составляя свой рацион, необходимо помнить, что во время беременности, тем более многоплодной, у женщины резко возрастает потребность в железе. Поэтому в рационе питания беременной обязательно должны присутствовать продукты, включающие железо и белки животного происхождения: мясо, печень, рыба, молочные и кисломолочные продукты, гречневая каша, сырые овощи (морковь, яблоки, капуста) и фрукты.
Однако не всегда компенсировать дефицит железа у беременной возможно лишь при помощи специальной диеты. Ведь из пищи усваивается не более 6% железа. Поэтому, помимо полноценного питания, будущим мамам, вынашивающим двойню или тройню, в целях профилактики анемии следует применять железосодержащие препараты. Они высокоэффективны, безопасны, удобны в применении, хорошо переносятся и, самое главное, обеспечивают поступление в организм до 30-40% содержащегося в препарате железа.

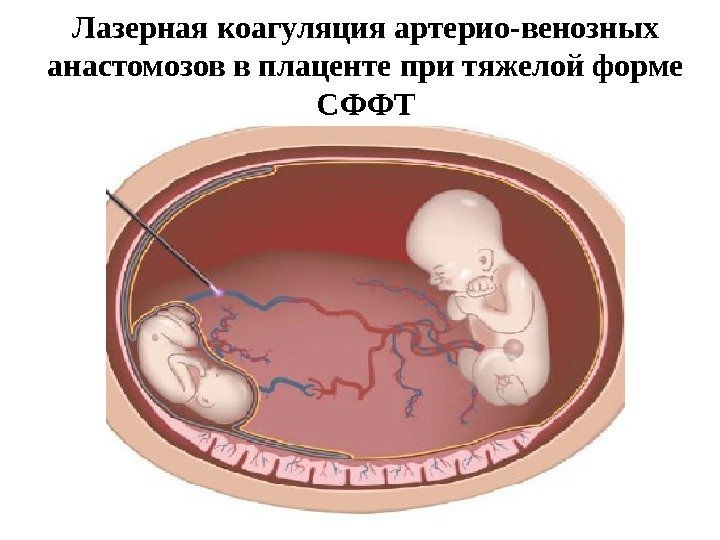
Лазерная коагуляция анастомозов
В настоящее время основным методом лечения СФФГ при МХ плацентации является фетоскопическая лазерная коагуляция сосудов (анастомозов) между плодами, из-за которых страдают оба малыша. Вмешательство проводится после ультразвукового определения расположения плаценты, находящихся в ней анастомозов, перегородки между плодами и места прикрепления пуповин.
Специальный инструмент (фетоскоп) вводят в полость амниона реципиента под ультразвуковым контролем. Коагуляцию сосудов между плодами выполняют лазером. Оперативное вмешательство заканчивается дренированием околоплодных вод до нормализации их количества. После лазерного лечения СФФГ у половины пациенток на свет появляются оба или один здоровый ребенок.
Ведение беременности и родов при многоплодной беременности
С целью поддержания беременности при многоплодии рекомендуется назначение натурального микронизированного прогестерона (утрожестана) в вагинальной форме (100-600 мг) вплоть до 36 недели гестации.
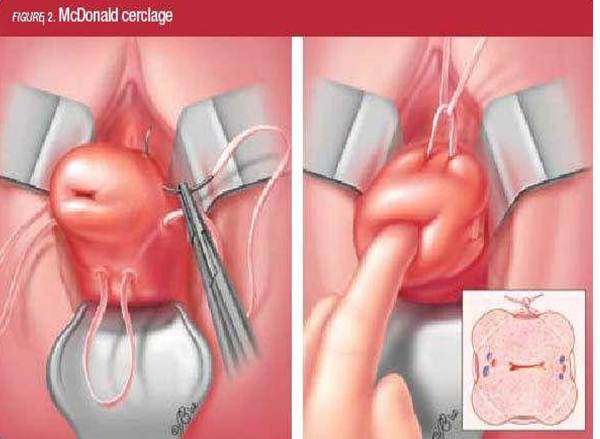
При выявлении признаков ИЦН по данным УЗИ во время беременности проводят хирургическую коррекцию несостоятельности шейки матки в сроки от 13 до 24 недель беременности. При этом накладывается циркулярный шов – серкляж. За рубежом это делают профилактически – сразу после ЭКО или до его проведения.
Если срок беременности превышает 24 недели, можно использовать акушерский разгружающий пессарий, который снимают перед родами. Следует учитывать, что беременность при двойне считается переношенной с 39 недель гестации. Поэтому оптимальными сроками родоразрешения при многоплодии являются 37 и 38 недели беременности.

При бихориальной двойне возможны естественные роды, при внутриутробной гибели одного из близнецов оптимальной тактикой считают пролонгирование беременности до 37-38 недель. Второй чаще рождается живой и здоровый, в редких случаях возможны неврологические отклонения.
Сроки проведения родов при монохориальном типе плацентации зависят от состояния плодов. При отсутствии осложнений (СЗР, СФФГ) беременность пролонгируют до 37-38 недели. При необходимости и риске гибели плода/плодов выполняют кесарево сечение раньше, начиная с 32-33 недели.
Родоразрешение женщин с многоплодием желательно проводить в роддоме высокого уровня (перинатальном центре), способном обеспечить квалифицированную помощь с реанимацией новорожденных.
статья подготовлена для ева.ру
Всегда с вами, Панкова Ольга

Если у Вас есть вопросы, Вы можете задать их мне ЛИЧНО во время дистанционной консультации.
Подписаться на e-mail рассылку